زخم بستر یا بد سور Bedsore یا زخم فشاری Pressure sore ضایعه ای است که در پوست و بافت های زیر پوستی و بر اثر فشار ممتد و طولانی مدت بر پوست ایجاد میشود.
زخم بستر اغلب در نقاطی از بدن ایجاد میشود که پوست روی یک برجستگی استخوانی قرار گرفته و در بین آنها عضله ای وجود ندارد مانند پاشنه و بین باسن ها.
زخم بستر بیشتر در کسانی ایجاد میشوند که مجبورند برای مدت طولانی در یک وضعیت ثابت بخوابند و توانایی تغییر وضعیت خود در بستر را ندارند.
این بیماری از عوارض شناخته شده و مهم بعضی شکستگی ها است. بد سور بسرعت ایجاد میشود و درمان آن مشکل است.
علائم زخم بستر
مرحله اول
- پوست سالم است
- در کسانی که رنگ پوستشان روشن است پوست قرمز شده و وقتی با انگشت به آن فشار میاوریم سریع سفید نمیشود.
- پوست ممکن است دردناک، سفت، نرمتر از معمول، سردتر یا گرم تر از معمول شود.
مرحله دوم
- لایه رویی پوست ( اپیدرم) از بین میرود
- یک زخم کمی فرو رفته به رنگ صورتی یا قرمز در محل تشکیل میشود.
- ممکن است در محل تاول تشکیل شود.
مرحله سوم
- چربی زیر پوست نمایان میشود
- زخم گود میشود
- ته زخم بافت مرده زرد رنگی هست.
- آسیب ممکن است به زیر پوست سالم هم نقب بزند
مرحله چهارم
- عضله، تاندون یا استخوان نمایان میشود
- کف زخم بافت مرده خشکیده هست
- آسیب وسعت یافته و به زیر پوست به ظاهر سالم هم گسترش یافته است.
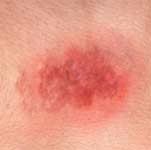 | 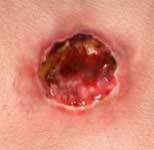 |
در تصویر سمت راست زخم مرحله اول و در سمت چپ زخم مرحله دوم دیده میشود
زخم بستر در چه محل هایی بیشتر دیده میشود
در کسانی که مدت زیادی در بستر در حالت درازکش به پشت قرار گرته اند زخم بستر بیشتر در نواحی زیر دیده میشود
- پشت سر
- پشت استخوان های کتف
- پشت استخوان خاجی درست بین دو برجستگی باسن
- پشت پاشنه
در کسانی که مدت زیادی در حالت درازکش به شانه قرار گرفته اند زخم بستر ممکن است در نواحی زیر دیده شود
- کناره های سر
- گوشه لاله گوش
- روی برجستگی کناری لگن ( تروکانتر بزرگ)
- روی برجستگی کناری زانو ( پوست روی سر استخوان نازک نی)
- روی پوست قوزک خارجی
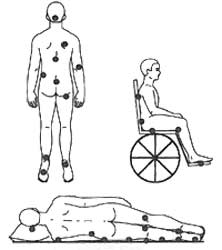
محل های تشکیل زخم فشاری
در کسانی که مدت زیادی در ویلچر مینشینند زخم بستر میتواند در محل های زیر تشکیل شود
- پشت استخوان خاجی درست بین دو برجستگی باسن یا روی برجستگی باسن
- پشت استخوان های کتف یا ستون مهره
- پوست روی ساعد یا ران در جاییکه روی صندلی تکیه میدهند
زخم بستر یا زخم فشاری به چه عللی ایجاد میشود
علت زخم فشاری اینست که به علت فشرده شدن ممتد پوست بین برجستگی استخوانی زیرین از یک طرف و سطح بستر از طرف دیگر مویرگ های تغذیه کننده پوست مسدود میشوند. تا وقتی فشار برقرار است این مویرگ ها بسته میمانند.
در یک انسان سالم، فرد در هنگام خواب بطور غیر ارادی مرتبا وضعیت خود را عوض میکند و به این ترتیب محل هایی از پوست را که زیر فشار قرار میگیرند را مرتبا تغییر میدهد و به این ترتیب اجازه میدهد که بطور نوبتی به همه قسمت های پوست زیر بدن خون برسد.
در یک فرد بیمار اما این مکانیسم خوب کار نمیکند. بیمار مدت های طولانی در یک وضعیت ثابت دراز میکشد. نتیجه آنست که پوست قسمتی که مدت طولانی بدون جریان خون مانده است قطع شده و آن قسمت از پوست میمیرد.
مکانیسم دیگر اینست که در حین مراقبت از یک بیمار در بسیاری اوقات فرد مراقب، بیمار را به روی بستر یا ملحفه میکشد.
این کشیده شدن پوست بخصوص اگر کمی هم مرطوب باشد موجب اصطکاک زیاد بین پوست و سطح زیرین شده و به پوست آسیب میزند.
گاهی هم بر اثر نیروهایی که در دو جهت مختلف به پوست و استخوان وارد میشوند آسیب ایجاد میشود. بطور مثال بیماری که در روی تخت خوابیده اگر پشت تخت در زیر سر بیمار بالاتر باشد بیمار به سمت پایین تخت سر میخورد.
در این حال پوست زیر باسن به علت اصطکاک با ملحفه ثابت مانده ولی استخوان خاجی و دنبالچه به علت وزن بیمار به سمت پایین تخت حرکت میکنند. این مکانیسم موجب کشیده شدن عروق زیر پوستی و اسیب به خونرسانی پوست میشود.
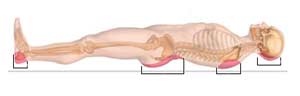
فشار به نواحی خاصی از بدن میتواند ایجاد زخم بستر کند
چه عواملی ریسک تشکیل زخم بستر را در یک فرد بیشتر میکنند
در هر کسی که زیاد حرکت نمیکند و نمیتواند به راحتی وضعیت خود را تغییر دهد ممکن است زخم بستر ایجاد شود. این بیحرکتی ممکن است به علل زیر ایجاد شود
- ضعف
- فلجی
- بیماری یا آسیبی که بیمار را مجبور میکند مدت زیادی دراز بکشد و بیمار به علت درد زیاد قادر به جابجا کردن خود نیست
- کما یا کاهش سطح احساس درد مثلا بر اثر مصرف زیاد داروهای ضد درد
علل دیگری که میتوانند احتمال ایجاد زخم بستر را افزایش دهند عبارتند از
- سن : پوست افراد مسن نازک تر، ظریف تر، با قابلیت کشش کمتر، خشک تر و شکننده تر از جوان ها است. در افراد مسن قدرت ترمیم و تکثیر پوست هم کمتر میشود.
- کاهش حس لمس : آسیب های نخاع یا دیگر بیماری ها یا آسیب های دستگاه عصبی میتواند موجب کاهش حس لمس و همراه با آن کاهش حس درد بیمار شود. به این ترتیب بیمار از تشکیل زخم بستر بی اطلاع مانده و فشار را به پوست ادامه داده و زخم گسترش میابد.
- کاهش وزن : در بیماری های مزمن و طولانی، کاهش وزن شدید میتواند موجب کم شدن حجم عضلات و چربی زیر پوستی شده و حالت بالشتک نرمی را که این بافت ها در زیر پوست ایجاد میکنند از بین میرود. در اثر آن پوست تحت فشار زیاد قرار گرفته و زخم میشود.
- تغذیه نامناسب : کم شدن دریافتی کالری، پروتئین، ویتامین، مواد معدنی و آب میتواند موجب از دست رفتن سلامتی پوست و مستعد شدن آن به زخم بستر شود.
- عدم کنترل ادرار و مدفوع : عدم کنترل ادرار میتواند موجب مرطوب شدن پوست شود و این میتواند پوست را مستعد به زخم بستر کند. آلودگی پوست به باکتری های مدفوع زمینه را برای عفونی شدن زخم بستر فراهم میکند
- پوست بشدت مرطوب یا بشدت خشک : هم پوستی که زیاد عرق کرده و مرطوب است و هم پوست خیلی خشک اصطکاک بیشتری با پارچه بستر داشته و احتمال ایجاد زخم بستر را بیشتر میکند.
- اختلال جریان خون : بیماری های گردش خون مانند دیابت به علت آسیب رساندن به تغذیه پوست میتوانند احتمال ایجاد زخم بستر را بیشتر کنند.
- سیگار : سیگار جریان خون پوست را کم کرده و اکسیژن خون را هم کم میکند. پس در سیگاری ها زخم بستر سریعتر تشکیل شده و دیرتر خوب میشود.
- اختلال حواس : بیمارانی که به علت بیماری یا مصرف دارو دچار اختلال حواس و اختلال در قوای شعوری میشوند کمتر خود را در بستر حرکت میدهند و در صورت تشکیا زخم بستر دیرتر متوجه آن میشوند.
- اسپاسم عضلات : اسپاسم عضلات یا حرکات غیر ارادی عضلات در بعضی بیماری ها میتواند موجب سایش زیاد پوست بر بستر و ایجاد زخم بستر شود.
عوارض زخم بستر چیست
بعد از تشکیل زخم بستر پس از مدتی عوارضی ایجاد میشود که مهمترین آنها عبارتند از
- عفونت پوست :پوست زخم شده پس از مدتی به علت رشد میکروب ها عفونی میشود. ترشحاتی از زخم خارج شده و زخم بسیار بد بو میگردد.
- عفونت استخوان و مفصل : عفونت پوست میتواند به استخوان و یا مفصل زیر آن گسترش یافته و موجب بروز عفونت در آنها شود.
- عفونت خون : باکتری هایی که در محل زخم بستر شروع به رشد و تکثیر میکنند میتوانند به جریان خون وارد شده و موجب عفونت سراسری در بدن و مرگ بیمار شوند.
- سرطان : اگر زخم بستر به مدت طولانی باقی بماند ممکن است در پوست آن محل نوعی سرطان پوست به نام Squamous cell carcinoma ایجاد شود
زخم بستر چگونه درمان میشود
زخم های بستر که در مراحل یک یا دو باشند با درمان مناسب میتوانند در عرض چند هفته بهبود یابند. درمان مراحل سوم و چهارم مشکل تر است.
در بیمارانی که به علت بیماری شدید و مزمن دیگر امید چندانی به زندگی ندارند فقط سعی در کاهش درد زخم بستر میشود. در درمان یک زخم بسر افراد زیر باید با هم همکاری داشته باشند
- پزشک معالج که مسیر کلی درمان را هدایت میکند
- متخصص جراحی ترمیمی
- پرستار ورزیده در درمان زخم
- فیزیوتراپ برای کمک به حرکات بیمار
- متخصص تغذیه برای بهبود وضعیت تغذیه بیمار
- متخصص ارتوپدی یا جراحی اعصاب در صورت لزوم
مراحل درمان زخم بستر عبارتند از
کم کردن فشار
اولین قدم در درمان زخم بستر صرفنظر از اینکه در چه مرحله ای باشد حذف فشار ممتدی است که موجب تشکیل زخم شده است. برای رسیدن به این هدف باید اقدامات زیر را انجام داد
- جابجایی مکرر بیمار : بیمار با زخم بستر باید مرتبا تغییر وضعیت داده شده و همچنین در وضعیت مناسب قرار گیرد. کسی که در روی صندلی چرخدار مینشیند باید هر ۱۵ دقیقه و کسی که دراز کشیده است باید هر یک ساعت یک بار وضعیت خود را عوض کند. پرستار بیمار میتواند در این کار به بیمار کمک کند. استفاده از وسایل خاص میتواند به بلند کردن و جابجا کردن بیمار بدون مالش زیاد به بستر کمک کند.
- سطوح حمایت کننده : استفاده از بالشت یا بالشتک ها میتواند به بیمار کمک کند تا در وضعیت مناسب قرار گیرد بطوریکه فشار زیادی به مجل زخم وارد نشود. از بالشتک های حاوی هوا یا آب میتوان در زیر محل هایی که زخم ایجاد شده است استفاده کرده تا فشار کمتری به آن وارد شود.
خارج کردن بافت آسیب دیده و مرده زخم بستر
برای اینکه بافت ها بهبود یابند باید اول از دست بافت های مرده رها شوند. برای انجام این کار از روش های گوناگونی استفاده میشود که عبارتند از
- عمل جراحی و خارج کردن بافت مرده از بدن
- وسایل شستشو تحت فشار یا حوضچه های با آب در حال چرخش یا استفاده از پانسمان های خاص که موجب کنده شدن بافت های مرده از زخم میشوند.
- استفاده از مواد شیمایی مخصوص که مانند آنزیم عمل کرده و بافت مرده را در خود حل میکنند.
تمیز کردن و پانسمان مرتب زخم بستر
برای ممانعت از عفونت باید زخم را تمیز نگه داشت. زخم مرحله یک را میتوان مرتب با آب تمیز و صابون ملایم شستشو داد ولی وقتی زخم ایجاد شده است شستشو باید با محلول سالین یا نمکی انجام شود.
پانسمان موجب خشک نگه داشتن زخم و ممانعت از ورود میکروب به آن میشود. انواع مختلف پانسمان بصورت گاز، ژل، فوم یا فیلم وجود دارند.
اقدامات دیگر
به بیمار داروهایی داده میشود تا شدت درد وی را کاهش دهد. در صورت عفونی شدن زخم به بیمار آنتی بیوتیک داده میشود. وضعیت تغذیه بیمار بهتر میشود.
ویتامین سی و روی به بهبود زخم کمک میکنند. در موارد اسپاسم عضلات از یک شل کننده عضلانی استفاده میشود.
درمان جراحی زخم بستر
گاهی اوقات زخم بستر آنچنان شدید شده و گسترش میابد که منطقه وسیعی از پوست از بین رفته و بافت های زیرین آن مانند استخوان و تاندون ها بدون حفاظ میمانند.
در این موارد ممکن است بدن نتواند بافت جدیدی را بر روی استخوان یا تاندون و بصورت جایگزین پوست بسازد. این بیماران معمولا نیاز به عمل جراحی دارند.
در این اعمال جراحی بافت های مرده و عفونی کاملا خارج شده و سپس با استفاده از روش های جراحی ترمیمی از پوست قسمتهای دیگر بیمار استفاده شده و روی استخوان یا تاندون ها پوشانده میشود.
چگونه از ایجاد زخم بستر با زخم فشاری پیشگیری کنیم
پیشگیری از ایجاد زخم بستر آسانتر و موثرتر از درمان آن است. موثرترین روش در پیشگیری از ایجاد زخم بستر تغییر وضعیت دادن مکرر بیمار است. این تغییر وضعیت دادن باید بصورت مکرر و مرتب باشد.
در حین تغییر وضعیت باید سعی کرد به پوست کشش و آسیبی وارد نشود و باید بدن را در وضعیت هایی قرار داد تا قسمت هایی که بیشتر در معرض زخم بستر هستند تحت فشار کمتری قرار گیرند.
پوست باید مرتبا تمیز شود. مرتبا دیده شود تا مبادا زخمی ایجاد شده و از نظر دور بماند. وضعیت تغذیه بیمار هم باید خوب باشد.
در تغییر وضعیت مکرر در ویلچر باید به نکات زیر توجه کرد
- بیماری که از ویلچر استفاده میکند باید هر ۱۵ دقیقه خودش و هر یکساعت با کمک دیگری وضعیت خود در ویلچر را تغییر دهد.
- اگر اندام های فوقانی بیمار به اندازه کافی قوی است باید مرتبا با کمک دست های خود و دستگیره های ویلچر کل بدن خود را از ویلچر بلند کند.
- بعضی انواع ویلچر میتوانند فشار را در قسمت های خاصی از بدن بهتر توزیع کنند و احتمال ایجاد زخم بستر را کاهش دهند.
- بعضی انواع بالشتک که با آب، فوم، ژل یا هوا پر میشوند میتوانند به توزیع بهتر فشار کمک کنند.
در تغییر وضعیت در بستر باید به نکات زیر دقت کرد
- حد اقل هر یکساعت یکبار باید وضعیت دراز کشیدن تغییر کند.
- در کسانی که قدرت اندام فوقانی آنها خوب است میتوانند با استفاده از میله ها و دستگیره هایی که از بالای سر بیمار در تخت آویزان است وضعیت خوابیدن خود را تغییر دهند.
- بعضی انواع بالشتک که با آب، فوم، ژل یا هوا پر میشوند میتوانند به توزیع بهتر فشار کمک کنند.
- نباید بالای سر تخت بیمار با بیش از سی درجه بالا آورد
- وضعیت درازکشیدن بیمار و استفاده از بالشتک ها را طوری در نظر میگیریم که قسمت های حساس به زخم بستر کمتر تحت فشار قرار گیرند.
- گاهی اوقات استفاده از تشک های مواج که فشار را در نقاط مختلف پوست مرتبا تغییر میدهند کمک کننده است.

استفاده مناسب از تشک های معمولی و تشک های مواج میتواند مانع ایجاد زخم بستر شود
دقت به نکات زیر در پیشگیری از ایجاد زخم بستر و گسترش آن موثر است
- پوست بیمار باید مرتبا با آب گرم و صابون ملایمی شسته و سپس خشک شود.
- پوست قسمت هایی را که ممکن است مرطوب شوند با پودر تالک خشک نگه میداریم. به پوست های خشک لوسیون میزنیم تا خشکی آنها کمتر شود.
- هر روز بطور مرتب باید پوست نقاطی را که بیشتر احتمال زخم بستر دارند بدقت وارسی کنیم.
- اگر بیمار کنترل ادار و مدفوع ندارد باید مانع از ریختن ادرار و مدفوع بر روی پوست شویم و پوست را خشک و تمیز نگه داریم.
- با تغذیه مناسب باید به اندازه کافی کالری، پروتئین، ویتامین، مواد معدنی و آب به بدن رسانده شود.
- اگر بیمار سیگار میکشد باید او را تشویق به کنار گذاشتن حداقل موقت آن کرد.
- یک فیزیوتراپیست خوب میتواند حرکاتی را به بیمار آموزش دهد تا وی بتواند با انجام آنها، عضلات قویتر و پوست بهتری داشته باشد. خون بیشتری به پوست برسد و اشتهای بیمار بهتر شود.
منابع:






